El término hernia discal se refiere a cuando el contenido del disco intervertebral protruye hacia el exterior, más allá del contorno natural pudiendo así ejercer presión sobre la raíz nerviosa en el receso lateral en su salida de la columna y produciendo un dolor irradiado (radiculopatía) por el recorrido del nervio ciático.
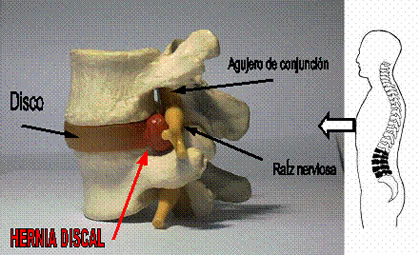
Hernia discal lumbar.
El disco intervertebral se puede dividir en dos partes, un núcleo gelatinoso (núcleo pulposo) y una parte exterior fibrosa (anillo fibroso) que mantiene el núcleo en el centro del disco. Si se forman fisuras radiales en el anillo fibroso, el núcleo puede empujar hacia fuera deformando el contorno del disco. Esto se denomina protrusión discal. Pero si comba demasiado, el núcleo pulposo puede llegar a salir hacia el exterior convirtiéndose en una hernia discal. No todas las hernias llegan a causar una radiculopatía del nervio ciático, sólo aquellas que por su tamaño o posición llegan a ejercer presión sobre la raíz del nervio.
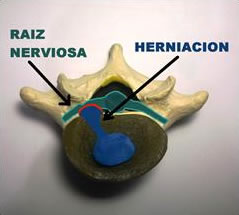
Hernia discal.
Los síntomas de una hernia discal lumbar pueden ser variados, desde un dolor en la zona lumbar sin irradiación hasta un dolor irradiado a la pierna que puede venir acompañado de déficits neurológicos (hormigueos, pérdidas de sensibilidad, atrofia muscular, pérdida de fuerza y pérdida reflejos musculares) que varían dependiendo del nivel lumbar de la hernia discal y la raíz nerviosa del nervio ciático que afecte.
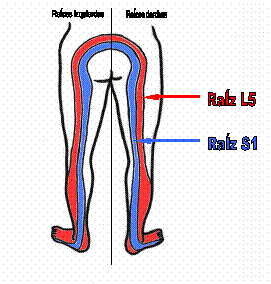
Distribución de sensación cutánea de las raíces nerviosas L5 y S1.
Con el examen se puede llegar a tener una sospecha bastante fiable de hernia discal pero sólo se puede confirmar mediante un TAC (Scanner ) o Resonancia Magnética. En unas radiografías no se puede ver una hernia discal.
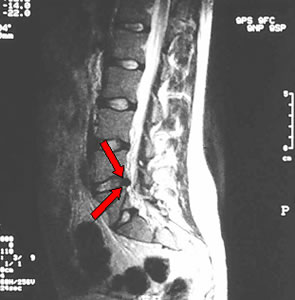
Resonancia - hernia discal en L4-L5 (vista lateral- izquierda).
Es importante señalar que no todos los dolores en la zona lumbar que se extienden hacia la pierna por el territorio del nervio ciático, son debido a una hernia discal. Hay otras afecciones de la columna muy comunes que pueden causar un dolor referido al miembro inferior. Normalmente es causado por una lesión mecánica de la zona lumbar como por ejemplo un síndrome facetario, sacroilíaco o piramidal.
Como se mencionaba antes, se puede tener una hernia discal pero no tener ningún dolor. Antiguamente se creía que la hernia discal siempre le causaba dolor a los que la padecían, y que esta suponía un riesgo para el paciente o que podían quedar inválidos si no se operaban. Afortunadamente la evidencia científica disponible hoy en día demuestra que esto no es así. Al empezar a hacer estudios en personas sanas y no sólo en las que tenían dolor resulta que entre el 30% y el 50% de las personas sanas también tienen hernias discales que no les causan ningún problema (1, 2, 3, 4, 5).
De todas maneras, la mayoría (>80%) de los pacientes con dolor por hernia discal responden al tratamiento conservador (6, 7, 8, 9) y la cirugía es sólo último recurso dado sus riesgos y de limitado éxito en solucionar el problema. Ya en un estudio de 1983 de las Clínicas Ortopédicas de Norte América estimaron que 25,000 a 50,000 de estas cirugías al año no tienen éxito (10). Los cirujanos ortopédicos estiman que estos componen el 20-30% de los casos operados en EE.UU., aún siendo de los países con los mejores especialistas y medios sanitarios. En un estudio reciente (11) publicado en la revista científica Neurología Quirúrgica (Surjical Neurology) se mostraba el alto grado de discapacidad permanente por cirugía mediante fusiones espinales. Se estudiaron 1000 pacientes en baja laboral a los que se les practicó la técnica quirúrgica de fusión espinal. Los resultados mostraron que a los cuatro años, el 71% aún no habían vuelto al trabajo, y entre los que se les intervino quirúrgicamente varias veces, el 95% de ellos aún no había vuelto al trabajo a los 4 años.
En los casos en los que el dolor solo es en la zona lumbar y no se irradia hacia la pierna, la cirugía se desaconseja y está explícitamente desaconsejada en las guías sanitarias de los EE.UU., Gran Bretaña, Nueva Zelanda y Dinamarca (6, 7, 8, 9).
De todas maneras, hay casos en los que es necesaria y recomendable la cirugía, aunque sólo en un 5% aproximadamente de las hernias que producen síntomas. El éxito de la cirugía depende en gran medida en: seleccionar cuidadosamente los casos en los que la cirugía es adecuada (por ejemplo, si es un síndrome de dolor referido el causante del dolor y la hernia presente no es la responsable entonces la cirugía no tendrá éxito), seleccionar correctamente el nivel discal a operar (por ejemplo, si no se correlaciona los síntomas con el nivel de la hernia y sólo nos guiamos por la resonancia se podría operar el nivel equivocado ya que hay hernias que no producen síntomas) , y seleccionar bien la técnica quirúrgica a emplear para cada caso (no la favorita del cirujano o la que deje menos cicatriz). Una mala selección en estos tres factores es el principal responsable de las cirugías fallidas.
(1) Wiesel SE, Tsourmans N, Feffer HL, et al: A study of computer-assisted tomography. I. The incidence of positive CAT scans in an asymptomatic group of patients. Spine 9:549, 1984.
(2) Rothman RH, et al: A study of computer-assisted tomography. Spine 9: 548, 1984.
(3) Hitselberger WE, Witten RM: Abnormal myelograms in asymptomatic patients. Journal of Neurosurgery 28: 204, 1968.
(4) Boden SD, Davis DO, Dina TS, et al: Abnormal magnetic-resonance scans of the lumbar spine in asymptomatic subjects. J Bone Joint Surg (Am) 72: 403, 1990.
(5) Jensel MC, Brant-Zawadzki MN, Obuchowki N, et al: Magnetic resonance imaging of the lumbar spine in people without back pain. New England Journal of Medicine 2:69, 1994.
(6) Bigos S, Bowyer O, Braen G, et al. Acute low-back problems in adults. Clinical practice guidelines no. 14. Rockville, Maryland: Agency for Health Care Policy and Research, Public Health Service, US Department of Health and Human Services, 1994; AHCPR Publication No. 95-0642.
(7) Rosen M, Breen A, et al. Management guidelines for back pain. Appendix B In: Report of a clinical standards advisory group committee on back pain. London, England: Her Majesty’s Stationary Office (HMSO), 1994.
(8) New Zealand Acute Low-Back Pain Guide, and Guide to Assessing Phychosocial Yellow Flags in Acute Low-Back Pain. Accident Rehabilitation and Compensation Insurance Corporation of New Zealand and The National Health Committee, Wellington, New Zealand, 1997.
(9) Manniche C et al. Low-Back Pain: Frequency Management and Prevention from an HDA Perspective. Danish Health Technology Assessment 1999; 1 (1).
(10) Heihoff, et al, Orthopaedic clinics of North America, 16(3): 417-44, July 1983.
(11) Berger E. Later postoperative results in 1000 work related lumbar spine conditions. Surgical Neurology 2000; 54: 101-6.
|